FIV: Ghid pas cu pas
Fiecare ciclu FIV implică mai multe etape și fiecare etapă are loc la un moment anumit pe parcursul unei perioade de patru – șase săptămâni. Ceea ce urmează este o prezentare generală a procedurii FIV. Procedura începe în luna precedentă ciclului ART. Un ciclu FIV include de obicei următoarele etape sau proceduri:
- Medicamente pentru a obține multiple ovule;
- Aspirarea oocitelor din ovar (ovare);
- Inseminarea oocitelor cu spermă;
- Cultivarea fiecărui oocit fertilizat (embrion) obținut;
- Plasarea („transferul”) unuia sau mai multor embrioni în uter;
- Suportul mucoasei uterine cu hormoni, pentru a permite și a susține sarcina.
În anumite cazuri, pot fi utilizate urmatoarele proceduri adiționale:
- Injectarea intracitoplasmatică a spermei (ICSI), pentru a crește șansa de fertilizare;
- Ecloziunea asistată a embrionului („assisted hatching”) pentru a spori șansa de atașare a embrionului („implantare”);
- Crioconservarea embrionilor (congelare);
Succesul FIV depinde în mare măsură de obținerea unui număr cât mai mare de oocite.
- Injecțiile de hormoni naturali FSH și/sau LH (gonadotropine) sunt utilizate în acest scop.
- Medicamente suplimentare sunt folosite pentru prevenirea ovulatiei premature.
- Poate să apară un răspuns ovarian prea viguros sau invers – un răspuns inadecvat.
Ciclul precedent ciclului ART
Uneori sunt prescrise contraceptivele orale.
Uneori este inițiat tratamentul cu un agonist GnRH (Decapeptyl®) .
Uneori se realizează un transfer de machetă (fals) pentru a identifica problemele potențiale la transferul de embrioni.
Ocazional, un ciclu de FIV începe odată cu prima zi a ciclului menstrual, fără tratament preliminar.
Ciclul FIV
- Tratamentul prestimulare
- Stimularea ovariană cu gonadotropine (de exemplu, Menopur®, Gonal-F®, Puregon®)
- Monitorizarea dezvoltării foliculare cu ajutorul ultrasonografiei și determinării concentrației serice ale hormonilor
- Maturarea finală a oocitelor și administrarea de hCG (Pregnyl® sau Ovitrelle®)
- Extragerea (prelevarea) transvaginală a oocitului
- Inseminarea
- Embriotransferul
- Suplimentarea de progesteron
- Testul de sarcină
- Monitorizarea sarcinii timpurii
PASUL I – TRATAMENTUL DE PRESTIMULARE
Inițierea contraceptivelor orale
Unii pacienți vor primi contraceptive orale în ciclul dinaintea ciclului ART. Acestea asigură începutul terapiei cu GnRH-analog la timpul potrivit, dacă pacienta are cicluri neregulate. Există, de asemenea, dovezi că contraceptivele orale pot ajuta la prevenirea chisturilor ovariene, care se dezvoltă uneori în timpul tratamentului cu GnRH-analog. Provera® sau progesteronul pot fi prescrise pacientelor care au ovulație neregulată sau nu ovulează deloc.
Suprimarea ovulației
Există două modalități prin care medicii se pot asigura că ovulația nu se va produce înainte de extragerea oocitelor. Prima implică pretratarea pacientei cu un agonist de GnRH. Alta implică tratamentul, după aproximativ șase zile de stimulare, cu un antagonist de GnRH.
Administrarea de GnRH agonist
Agonist GnRH (Lupron®): acest medicament este administrat prin injectare. Există două forme de medicație: medicamente care acționează timp scurt și care necesită injecții zilnice și preparate cu durata lungă de acțiune ( de 1-3 luni). Rolul principal al acestei medicații este de a preveni un vârf prematur de LH, care ar putea duce la eliberarea oocitelor înainte ca acestea să fie gata pentru a fi preluate. Deoarece GnRH-agonistele pot cauza inițial o eliberare de FSH și LH din glanda pituitară, ele pot fi, de asemenea, folosite pentru a porni creșterea foliculilor sau de a iniția etapele finale de maturizare a oocitelor.
Un agonist GnRH ar putea fi prescris uneori după administrarea de pastile contraceptive orale. Această doză poate fi redusă atunci când stimularea ovariană este începută. Agonistul este adeseori întrerupt în ziua administrării hCG (gonadotropina corionică umană).
Unele protocoale de asemenea, s-ar putea începe cu agonist GnRH undeva după ovulație în ciclul precedent stimulării în protocolul “mid- luteal”, după începerea menstruației în “flare” sau “micro-flare” protocol.
GnRH antagonist
Ganirelix acetate sau cetrorelix acetate – Orgalutron®, Cetrotide® – sunt alte clase de medicamente folosite pentru prevenirea ovulației premature. Ele sunt de obicei administrate la câteva zile după stimulare și necesită mai puține injecții.
Ultrasonografia pelvică inițială
La timpul presupus a menstruației, medicul va efectua o scanare cu ultrasunete pentru a examina ovarele. Dacă medicul detectează un chist, el poate reține continuarea terapiei, până când chisturile se vor rezolva spontan (de obicei, în aproximativ o săptămână). Ocazional, aspirația chistului (drenajul) este recomandată. Aceasta este o procedură în cadrul căreia medicul introduce în chist un ac fin conectat la o seringă, ghidat de ecografie. El poate efectua, de asemenea, un test sanguin (nivelul de estradiol plasmatic), pentru a confirma faptul că ovarele sunt suprimate în mod corespunzător.
PASUL II – STIMULAREA OVARIANĂ
În general, stimularea ovariană e inițiată după începerea sângerării menstruale. Mai multe medicamente similare pot fi utilizate pentru a stimula dezvoltarea foliculilor (de exemplu: Menopur®, Gonal-F®, Puregon®). GnRH-antagoniștii (ganirelix acetate sau cetrorelix acetate – Orgalutron®, Cetrotide®) sunt o altă clasă de medicamente utilizate pentru prevenirea ovulației premature și, în combinație cu un declanșator antagonist, pot oferi o protecție contra sindromului sever de hiperstimulare ovariană. Acestea au tendința de a fi utilizate pentru perioade scurte de timp, la etapele târzii de stimulare ovariană. Există mai multe tipuri diferite de protocoale de stimulare. Deși toate protocoalele mai mult sau mai puțin folosesc aceleași tipuri de medicamente, protocoalele specifice pot fi de ajutor anumitor pacienți, pentru a avea o reacție mai bună. Cu toate acestea, este nerealist să credem că trecerea de la un protocol la altul o va transforma dramatic pe pacienta cu reacție slabă într-o pacientă cu reacție excelentă.
PASUL 3 – MONITORIZAREA DEZVOLTĂRII FOLICULILOR
Dezvoltarea foliculară este monitorizată printr-o combinație de ecografie vaginală și măsurări hormonale (analize de sânge). Aceste teste sunt efectuate frecvent în timpul ciclului de ART, iar doza de medicament poate fi ajustată în efortul de a îmbunătăți dezvoltarea foliculului. Cantitatea de medicamente prescrise, de asemenea, depinde de rezultatele testelor de sânge și examenelor ecografice.
PASUL 4 – MATURAREA DEFINITIVĂ A OOCITULUI ŞI ADMINISTRAREA DE hCG
Gonadotropina corionică umană (hCG – Profasi®, Pregnyl®, Ovitrel®) este un medicament hormonal care stimulează maturarea finală a oocitelor. Stabilirea zilei adecvate pentru administrarea hCG este esențială. Momentul injecției determină timpul la care va fi programată extragerea ovulelor. Unele protocoale cu antagoniști GnRH folosesc agoniști GnRH pentru a declanșa maturarea finală a oocitelor.
PASUL 5 – PRELUAREA TRANSVAGINALĂ A OOCITULUI
- Oocitele sunt preluate din ovare cu un ac, sub ghidaj ecografic.
- Anestezia este oferită pentru a face acest proces confortabil.
- Leziunile și infecțiile sunt rare.
- Preluarea oocitului se efectuează la aproximativ 34-36 ore după ce hCG a fost administrat. Anesteziologul administrează, de obicei, medicamente intravenoase (sedative și analgezice), cu scopul de a reduce la minimum disconfortul care ar putea să apară în timpul procedurii. Majoritatea pacienților dorm în timpul procedurii. O probă pentru ecografie transvaginală este folosită pentru a vizualiza ovarele și foliculii ovarieni care conțin ovule. Un ac lung, care poate fi văzut cu ultrasunetele, este ghidat în fiecare folicul, conținutul căruia este aspirat. Materialul aspirat conține lichid folicular, oocite și celule de granuloasă (care asigură suportul oocitului). Medicul va colecta oocitele și lichidul folicular în tubul de testare, iar embriologul va examina lichidul folicular și va localiza oocitele cu ajutorul unui microscop.
- După procedură, va urma recuperarea pacientei în urma anesteziei – ea va fi observată până când va dispărea efectul medicamentelor administrate intravenos. Este obișnuită prezența unor eliminări sângeroase vaginale și a unui disconfort în partea inferioară a abdomenului, timp de câteva zile după această procedură. În general, pacientele se simt complet recuperate în decurs de 1 sau 2 zile.
- Numărul de oocite obținute depinde de numărul de ovare, accesibilitatea lor, precum și numărul de foliculi care se dezvoltă ca răspuns la stimulare. Ecografia oferă doar numărul aproximativ de oocite pe care se poate aștepta de a le obține. În medie, 8-15 oocite sunt preluate de la o pacientă.
După preluarea oocitelor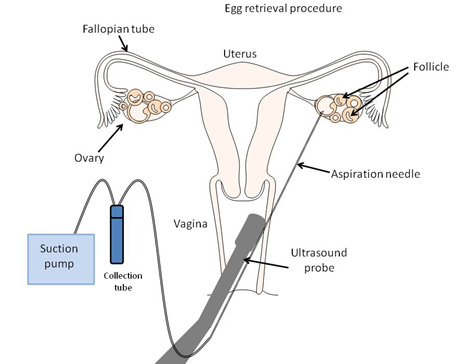
După preluarea oocitelor, pacienta va fi externată peste aproximativ 1-2 ore.
E posibil ca pacienta să nu fie complet atentă timp de câteva ore după externare. Nu este recomandată conducerea vehiculelor după externare, în ziua de preluare a oocitelor.
Activitățile în primele 24 de ore după procedură vor fi limitate.
Medicamente – unele programe prevăd antibiotice sau steroizi înainte de transferul de embrioni. Pacienta trebuie să urmeze instrucțiunile primite de la medic.
Pacienta va apela imediat la medic în caz de următoarele probleme:
- Dificultăți de respirație
- Sângerare excesivă
- Dureri severe
- Febră
- Orice alte probleme deranjante
PASUL 6 – COLECTAREA MATERIALULUI SEMINAL
În scopul de a obține spermă de o calitate optimă, este important ca pacienții să urmeze instrucțiunile clinicii pentru colectarea materialului seminal. (Important: Fiecare clinică poate avea protocoale diferite pentru colectarea spermei cu scopul de a realiza inseminarea intrauterină și fertilizarea in vitro. De asemenea, unele programe pot prevedea ca bărbatului să-i fie administrat un antibiotic înaintea colectării spermei pentru cazurile FIV).
Instrucțiuni comune:
- Nu trebuie să aveți nicio activitate sexuală (ejaculare) timp de cel puțin două zile, dar nu mai mult de cinci zile înainte de obținerea probei de material seminal.
- Materialul seminal trebuie să fie colectat într-un vas steril, netoxic, din plastic, oferit de laborator. Alte containere nu sunt acceptabile.
- Majoritatea clinicilor preferă ca sperma să fie colectată în incinta lor, dacă este posibil. De obicei, sunt disponibile camere private de colectare. Spălați-vă și uscați-vă mâinile înainte de colectarea spermei. Unele programe, de asemenea, recomandă spălarea penisului, urmată de clătirea și uscarea lui, pentru a îndepărta orice urme de săpun sau apă.
- Lubrifianții nu trebuie să fie folosiți, cu excepția cazurilor când sunt recomandați de către medic.
- Urmați instrucțiunile clinicii pentru etichetarea și transportarea specimenului. Este extrem de important să urmați cu atenție aceste instrucțiuni. Păstrați vasul bine închis, pentru a împiedica scurgerea. Informați laboratorul dacă vreun specimen a fost pierdut sau vărsat și dacă ați luat medicamente, inclusiv remedii pe bază de plante.
Masturbarea este metoda cel mai frecvent utilizată pentru a obține o probă de sperm în ziua preluării oocitelor. Ocazional, actul sexual cu ajutorul unui prezervativ special sau electroejacularea sunt necesare pentru colectarea reușită. Unii bărbați nu pot ejacula sau nu au spermatozoizi in ejaculatul lor. În aceste cazuri speciale, urologii pot obține deseori spermatozoizi utilizabili din testicul sau epididim, folosind o procedură chirurgicală minoră.
Unii medici recomandă ca toți bărbații care sunt capabili să ejaculeze și să producă spermă, să depoziteze un eșantion de material seminal crioconservat (congelat) cu câteva zile înainte de ziua de extragere a ovulelor. Acest eșantion congelat poate fi o poliță de asigurare importantă, în cazul în care apar probleme de obținere sau de calitate a probei de spermă în ziua de extragere a ovulelor. Această spermă de rezervă poate fi aruncată, dacă nu a fost necesară în ziua de extragere a ovulelor, dacă nu sunt dispoziții contrare. În plus, unii medici solicită ca bărbații să ia antibiotice înainte de colectarea spermei pentru FIV.
La unii pacienți ar putea să nu existe niciun spermatozoid în proba de spermă, această situație fiind numită azoospermie. În aceste cazuri, urologul va încerca să colecteze spermă din testicul cu ajutorul metodelor chirurgicale, sub anestezie generală, în sala de operație. Cu ajutorul acestor operații, cum ar fi TESE, TESA, MESA și PESA, se încearcă obținerea de spermatozoizi din testicule. Urologul va lua biopsii mici de țesut testicular pentru examenul microscopic sau va aspira lichidul bogat în spermă din epididim, unde se stochează spermatozoizii. Dacă s-a obținut spermă, spermatozoizii se separă prin diverse metode de pregătire și se păstrează în incubator pentru microinjecție.
PASUL 7 – INSEMINAREA OOCITELOR ŞI CULTIVAREA EMBRIONILOR
- Sperma și ovulele sunt puse împreună în condiții specializate (medii de cultură, temperatură, umiditate și lumină), în speranța de fertilizare.
- Mediul de cultură este conceput pentru a permite fertilizarea normală și dezvoltarea embrionilor timpurii, dar conținutul mediului nu este standardizat.
- Dezvoltarea embrionului in laborator ajută la distingerea dintre embrionii cu un potențial înalt, de cei cu mai puțin potențial sau care nu-l au deloc.
Materialul seminal este de obicei colectat prin masturbare, în dimineața zilei de extragere a oocitelor, iar spermatozoizii sunt separați din material seminal. În cazuri rare, o a doua probă de spermă poate fi necesară. Dacă pacientul are o oarecare anxietate în ceea ce privește colectarea de material seminal, el poate alege congelarea materialului seminal înainte de preluarea oocitelor, ca o variantă de rezervă sau, uneori, ca sursă primară de spermatozoizi.
După ce oocitele sunt recuperate, ele sunt transferate în laboratorul de embriologie, unde sunt ținute în condiții care să sprijine necesitățile lor și creșterea. Embrionii sunt plasați în vase mici sau tuburi care conțin „mediul de cultură” – un lichid special elaborat pentru a sprijini dezvoltarea embrionilor, făcut să semene cu mediul natural existent în trompa uterină sau uter. Vasele care conțin embrionii sunt apoi plasate în incubatoare, care controlează temperatura și gazele atmosferice ce îi influențează.
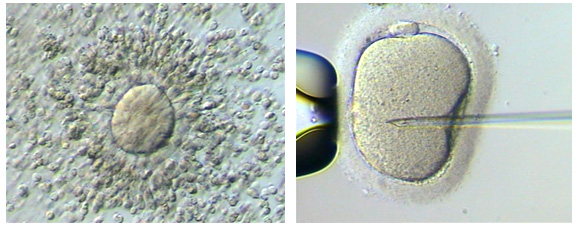
La câteva ore după ce oocitele sunt preluate, spermatozoizii sunt plasați în mediul de cultură împreună cu ele sau spermatozoizi aparte sunt injectați în fiecare ovul matur, printr-o tehnică numită injectare intracitoplasmatică a spermei (ICSI) (vezi mai jos). Oocitele sunt apoi returnate la incubator, unde acestea rămân pentru a se dezvolta. Periodic, pe parcursul următoarelor câteva zile, vasele sunt inspectate, astfel încât dezvoltarea embrionilor poate fi evaluată.
În ziua următoare inseminării sau injectării cu un singur spermatozoid (ICSI), oocitele sunt examinate pentru semnele care arată că procesul de fertilizare este în curs de desfășurare. La această etapă, dezvoltarea normală este evidentă prin celula încă singură, având două nuclee – stadiul care se numește zigot. La două zile după inseminare sau ICSI, embrionii normali s-au divizat deja în aproximativ patru celule. La trei zile dupa inseminare sau ICSI, embrionii cu curs de dezvoltare normal conțin aproximativ opt celule. La cinci zile dupa inseminare sau ICSI, embrionii cu curs de dezvoltare normal ating stadiul de blastocist, caracterizat printr-un embrion, care acum are 80 sau mai multe celule, o cavitate interioară umplută cu lichid și un mic grup de celule numite masă celulara internă.
Este important de reținut că întrucât multe ovule și embrioni sunt anormali, este de așteptat că nu toate oocitele se vor fertiliza și nu toți embrionii se vor diviza cu o rată normală. Șansa că un embrion în curs de dezvoltare va produce o sarcină este legată de faptul dacă dezvoltarea sa în laborator este normală, dar această corelație nu este perfectă. Aceasta înseamnă că nu toți embrionii care se dezvoltă cu o rată normală sunt, de fapt, genetic normali și nu toți embrionii cu dezvoltare proastă sunt genetic anormali. Cu toate acestea, aspectul lor vizual este ghidul cel mai comun și mai util în selectarea celor mai buni embrioni pentru transfer.
În ciuda măsurilor de precauție rezonabile, oricare dintre următoarele pot apărea în laborator și ar putea împiedica stabilirea unei sarcini:
- Fertilizarea oocitelor poate să nu reușească.
- Unul sau mai multe oocite pot fi fertilizate anormal, rezultând un embrion cu un număr anormal de cromozomi; acești embrioni anormali nu vor fi transferați.
- Oocitele fertilizate pot degenera înainte de a se diviza sau dezvoltarea adecvată a embrionilor poate să nu să se producă.
- Contaminarea cu bacterii sau un accident de laborator poate duce la prejudicierea sau pierderea unor sau tuturor ovulelor sau embrionilor.
- Echipamentele de laborator pot eșua și/sau pot apărea pierderi de alimentare (electricitate) extinse, care ar putea duce la distrugerea oocitelor, spermei și embrionilor.
- Alte circumstanțe neprevăzute pot împiedica orice pas al procedurii care trebuie efectuat sau pot împiedica stabilirea unei sarcini.

PASUL 8 – TRANSFERUL DE EMBRIONI
- După câteva zile de dezvoltare, embrionii care arată cel mai bine sunt selectați pentru transfer.
- Numărul ales influențează rata sarcinii și rata de sarcină multiplă.
- Vârsta femeii și aspectul embrionului în curs de dezvoltare au cea mai mare influență asupra evoluției sarcinii.
- Embrionii sunt plasați în cavitatea uterină cu ajutorul unui tub fin.
- Embrionii în exces de o calitate suficientă, care nu sunt transferați, pot fi congelați.
Procedura transferului de embrioni se face, de obicei, după trei sau cinci zile de la prelevarea oocitului. Medicul va introduce cu grijă un cateter prin colul uterin în uter și va depune embrionii în cavitatea uterină, împreună cu o cantitate extrem de mică de lichid. Această procedură, de obicei, nu necesită anestezie, și, de regulă, pacienta părăsește sediul clinicii după o scurtă perioadă de recuperare. Embrionii rămași pot fi congelați pentru un ciclu viitor de transfer al embrionilor congelați.
PASUL 9 – SUPORTUL HORMONAL AL MUCOASEI UTERINE (suplimentare de progesteron)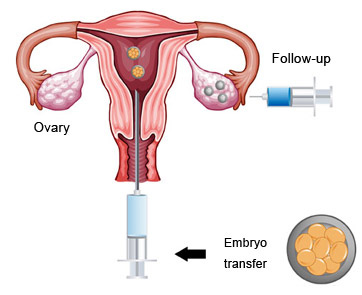
- Atașamentul cu succes a embrionului (sau a embrioanelor) de mucoasa uterină depinde de sprijinul hormonal adecvat.
- Progesteronul, administrat pe cale intramusculară sau vaginală, este în mod obișnuit indicat pentru acest scop.
Suplimentarea cu progesteron poate avea loc folosind progesteronul vaginal, oral sau injectabil, iar în unele cazuri, o combinație de metode. Suplimentarea, de obicei, începe în ziua sau a doua zi după preluarea oocitului. De obicei, celulele din foliculul vor produce progesteronul după aspirație. În timpul prelevării oocitelor, unele dintre aceste celule pot fi îndepărtate împreună cu ovulul. Suplimentarea progesteronului ajută la pregătirea mucoasei uterine pentru implantare.
Această medicație zilnică va continua până la testul de sarcină. Dacă testul este pozitiv, s-ar putea să fie recomandată continuarea administrării de progesteron timp de alte câteva săptămâni.
PASUL 10 – TESTUL DE SARCINĂ
Un test de sarcină este necesar, indiferent de pătarea sau sângerarea vaginală. Acesta stabilește dacă sarcina a apărut și se efectuează la 9-12 zile după transferul de embrioni. Acest test este, de obicei, repetat 2 zile mai târziu, dacă este pozitiv. Dacă testul este negativ, medicul poate da instrucțiuni de a nu mai folosi progesteron.
PASUL 11 – MONITORIZAREA SARCINII TIMPURII
Monitorizarea atentă a sarcinii este necesară pentru a putea identifica sarcina ectopică sau avortul spontan și pentru a ajuta consilierea în ceea ce privește starea și menajarea sarcinilor multiple. Pacienții sunt, în general, îndreptați la obstetricianul lor la 8-10 săptămâni de gestație.

